
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»
Лікарська практика
Нове на порталі
- Новини 07.11.2023 Мезотерапія - що це за процедура, особливості проведення і коли потрібна?
- Новини 31.07.2023 Безопераційні методики корекції нижнього повіка
- Новини 31.05.2023 Лечение метастазов в печени на поздних стадиях рака
- Новини 16.05.2023 Лікувальна фізкультура та профілактика варикозу
- Новини 23.03.2023 Що не можна робити онкологічним хворим
- Новини 05.12.2022 Лазерна корекція зору: лікар клініки “Новий Зір” розвінчує необґрунтовані страхи
- Новини 15.07.2022 Лечение синдрома вагинальной релаксации
- Новини 24.11.2021 Нашего малыша принес не аист: женщина поделилась опытом ЭКО
- Новини 26.10.2021 Аппаратура для УЗИ: применение, принципы работы, разновидности
- Новини 23.10.2021 Интимная пластика после родов: когда необходима операция
Контузія легень
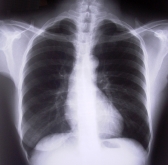
Важкість стану пацієнтів з поєднаною травмою в значній мірі залежить від розвитку в них гострої дихальної недостатності внаслідок пошкодження грудної клітки.
Гостра дихальна недостатність є однією із основних причин смерті при поєднаних пошкодженнях. Найчастіше травму грудей ускладнюють забої легені, які виникають у 35-90% випадках, однак не завжди діагностуються через не чіткі клінічні симптоми і рентгенологічні знахідки або через неправильну їх інтерпретацію.
Метою даної роботи було звернути увагу на своєчасну діагностику і адекватне лікування забою легень, як однієї із частих причин дихальної недостатності у пацієнтів з поєднаною травмою.
В клініці поєднаної і комбінованої травми 8-ї МКЛ за останні два роки знаходилось на лікуванні 232 пацієнти із травмою грудної клітки. У 130 (56%) з них травма грудей поєднувались із пошкодженнями органів черевної порожнини, кінцівок та черепно-мозковою травмою, і у всіх випадках спричиняла дихальну недостатність. У 54-х (41,6%) травмованих цієї категорії безпосередньою причиною дихальної недостатності була контузія легень, яка у 8-ми пацієнтів привела до смерті.
Забій (контузія) легені характеризується крововиливами в паренхіму з розладами вентиляції, газообміну і гемодинаміки. Рентгенологічні і морфологічні дослідження дозволяють поділити забої легень на 4 ступені (Флорикян А.К., 1998).
- І ступінь – крововиливи до 2 см, здебільшого розміщені субплеврально, які рентгенологічно нагадують вогнищеву інфільтрацію легеневої тканини.
- ІІ ступінь – внутрішньолегеневі крововиливи в межах субсегмента і навіть сегмента.
- ІІІ ступінь – уражена вся доля легені.
- ІV ступінь – розрив великих судин із масивним внутрішньолегеневим крововиливом, який поширюється на всю легеню; рентгенологічно – «гепатизація легені» – тотальне затемнення, яке нагадує гемоторакс, але на відміну від останнього, без зміщення середостіння.
Морфологічні зміни при забої легені формуються в перші години і дні після травми. За даними фібробронхоскопії при масивному крововиливі в перші два дні дренуючий бронх обтурований згортком крові. Потім відбувається лізис внутрішньобронхіального вмісту і відновлення прохідності бронха. Після випорожнення внутрішньолегеневої гематоми утворюється травматична порожнина. Облітерація цієї порожнини наступає під впливом комплексної медикаментозної терапії протягом двох тижнів.
Клініка забою легень залежить від об’єму патологічних змін в легенях. При забою І і ІІ ступеня загальний стан травмованих відносно задовільний. Скарги на біль в місці пошкодження, який посилюється при кашлі. Перкуторні і аускультативні дані часто не виявляють патології. Специфічних рентгенологічних ознак контузії легень немає і останні часто не корелюють із клінічними. Можна виявити ділянки затемнення в легеневій паренхімі без чітких контурів і різної форми, які характерні і для пневмонії, і для гострого респіраторного дистрес-синдрому, і для жирової емболії.
Для диференційної діагностики враховують час з моменту травми. В перші три доби рентгенологічні зміни у вигляді інфільтративних і вогнищевих тіней розцінюють як забійні. Однак, коли є пневмоторакс чи гемоторакс, рентгенологічне дослідження стану легеневої тканини значно ускладнюється. Більш точним неінвазивним методом діагностики змін в легенях при їх контузії є комп’ютерна томографія. Вона дає можливість одночасної візуалізації контурів і структури органів та тканин грудної клітки. Комп’ютерна томографія дозволяє виявити незначні субплевральні зміни в легеневій паренхімі, її розриви, крововиливи і ателектази.
Масивні крововиливи в легеневу тканину діагностуються притупленням перкуторного звуку і ослабленим диханням. Характерними симптомами є виснажливий кашель з кровохарканням, задишка, ціаноз слизових оболонок, тахікардія. На рентгенограмі інтенсивні затемнення легені, при тотальному ураженні – «травматична гепатизація».
При обширних контузіях легень (ІІІ і ІV ступеня) виникає травматичний шок із вираженими респіраторними і кардіогенними порушеннями. Виключення з дихання значної поверхні легеневої тканини, гіпоксія, гіпоперфузія альвеол, шунтування крові, порушення мікроциркуляції, синтезу сурфактанту легень, його руйнування і порушення аерогематичного бар’єру викликають дихальну недостатність.
Окрім цього, сповільнення кровотоку в капілярах призводить до «прилипання» поліморфно-ядерних нейтрофілів до ендотелію капілярів. Контакт нейтрофілів з ендотелієм супроводжується їх активацією і звільненням біологічно активних речовин – медіаторів запалення, які сприяють генералізації процесу – розвитку гострого респіраторного дистрес-синдрому (ГРДС). При ГРДС під впливом протеїназ пошкоджується ендотелій капілярів і підвищується проникливість альвеолярно-капілярної мембрани. В просвіт альвеол проникає рідина, нейтрофіли, еритроцити і тромбоцити, які руйнують сурфактантну систему. Альвеоли втрачають свою еластичність і здатність поглинати кисень. Альвеолярно-капілярні мембрани потовщуються (з наступним утворенням гіалінових мембран) і порушують дифузію газів. Виникає гостра дихальна недостатність.
Гострий респіраторний дистрес-синдром відрізняється від набряку легень тим, що рідина знаходиться не в міжклітинному просторі, а в середині альвеол і бронхів.
В більшості випадків це грізне ускладнення виникає на 2-3 день після травми і при відсутності належного лікування призводить до смерті хворого. Клінічно – хворі неспокійні, явна задишка, відчуття нестачі повітря, ціаноз. Під час глибокого вдиху можна почути специфічний звук розриву множинних дрібних міхурців. Надалі на фоні шумного дихання з’являється кашель з виділенням незначної кількості рідкої серозної мокроти.
Рентгенологічно – інфільтративні, тяжисті затемнення в легенях та множинні тіні, які зливаються і нагадують «снігову бурю».
На думку проф. Ф.С. Глумчера (1998) симптомокомплекс, який розвивається при контузії легень, не слід відносити до гострого респіраторного дистрес-синдрому, незважаючи на всі його подібні ознаки. Контузія легень є наслідком прямої механічної травми і після видужання у хворого розвивається легеневий фіброз. Останній можна виявити на рентгенограмі.
До гострого респіраторного дистрес-синдрому відносяться патологічні стани, які розвиваються при відсутності прямих механічних пошкоджень легень і наслідки ГРДС у хворих на рентгенограмах не візуалізуються.
Лікувальна тактика при контузії легені
При контузії легень лікувальні заходи повинні бути направлені на ліквідацію дихальної і серцево-судинної недостатності, санацію трахеобронхіального дерева, профілактику нагноєнь внутрішньолегеневих крововиливів і нормалізацію гомеостазу. Насамперед, необхідно забезпечити адекватну вентиляцію легень і знеболення. Адекватна анальгезія є важливим елементом ефективної вентиляції легень. Знеболення досягається за допомогою новокаїнових блокад у поєднанні з анальгетиками.
Велике значення у покращенні газообміну в легенях, зменшенні шунтування крові і зменшенні ішемії легень має кінетична терапія – положення хворого на животі (prone position). При повертанні хворого на живіт насичення крові О2, за даними D. Pappert (1998), збільшується на 80%. Кінетична терапія особливо ефективна при розвитку гострого респіраторного синдрому. ЇЇ доповнюють інгаляцією окису азоту для розширення капілярів у альвеолах, які вентилюються. Вибірковою судинорозширюючою дією на судини малого кола кровообігу володіє простагландин Е. Для зменшення шунтування крові призначають вазоконстриктори, які зменшують кровоток по судинах, що живлять не працюючі альвеоли.
Штучна вентиляція легень показана при проявах загрозливої дихальної недостатності (рефрактерна гіпоксемія і гіперкапнія), неможливість відкашляти мокроту, супутня легенева патологія (хронічний обструктивний бронхіт, бронхоектатична хвороба), флотуючий перелом ребер, який не вдається стабілізувати без деформації грудної клітки. При ГРДС завданням штучної вентиляції легень є розправити альвеоли, які не вентилюються. Для цього збільшують час вдиху до співвідношення з видихом як 1:1 і створюють позитивний тиск на видиху (10-15 см вод. ст.).
Для попередження шкідливого ефекту «вдування» – баротравми тканини легені в зв’язку з нерівномірною вентиляцією альвеол («перероздування» більш податливих ділянок легеневої тканини), застосовують методику штучної вентиляції легень з керованим тиском на вдиху не більше 35 см вод. ст. і максимальним об’ємом вдиху не більше 7-5 мл/кг. Такий метод потребує строгого контролю допустимої гіперкапнії.
Тривала штучна вентиляція легень проводиться через трахеостому. Остання забезпечує можливість більш ефективної санації трахеобронхіального дерева.
Патогенетично обґрунтованим є призначення стероїдних гормонів, вітамінів С і Р, антигістаміних препаратів, які знижують проникність альвеолярно-капілярної мембрани. Бронхолітики і фізіотерапевтичні заходи покращують дренажну функцію бронхів і усувають застій харкотиння.
Інфузійна терапія і введення різних лікарських препаратів проводиться під контролем ЦВТ, ОЦК, гематокриту, парціального тиску О2 і СО2 в артеріальній крові та КЛР. Кількість колоїдних розчинів намагаються обмежити, тому що вони проникають через альвеолярно-капілярну мембрану і утримують в альвеолах воду.
При кровохарканні показана гемостатична терапія.
З метою профілактики нагноєнь внутрішньолегеневих крововиливів хворим призначають антибактеріальну терапію. Найбільш ефективним є поєднання антибіотиків, введених парентерально, з внутрішньобронхіальним введенням антисептиків і ферментів.
При неефективності консервативної терапії у хворих з обширними внутрішньолегеневими крововиливами, які перебігають за типом «гепатизації» долі чи всієї легені, показано хірургічне лікування – лобектомія чи пульмонектомія.
Основні клінічні ознаки забою легень це притуплення перкуторного звуку, ослаблене дихання, виснажливий кашель з кровохарканням, задишка, ціаноз слизових оболонок, тахікардія. Рентгенологічні ― ділянки затемнення в легеневій паренхімі без чітких контурів, різної форми і інтенсивності.
Забій легень в умовах поєднаної травми є причиною розвитку гострого респіраторного синдрому, гострої дихальної недостатності і несприятливого перебігу травматичної хвороби. Своєчасна діагностика і адекватне лікування дозволяють стабілізувати стан пацієнта і попередити життєво небезпечні ускладнення.
Трутяк І.Р., Мостовик З.Т., Трутяк О.І.
Львівський державний медичний університет ім. Данила Галицького
Львівська міська клінічна лікарня №8
Львівський обласний діагностичний центр
Правова інформація: htts://medstrana.com.ua/page/lawinfo/
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»


