
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»
Лікарська практика
Нове на порталі
- Новини 11.10.2024 Штучний інтелект у фармації: перспективи, переваги та потенційні ризики
- Новини 27.08.2024 Вакансії медсестри у Вінниці: особливості та вимоги до кандидатів
- Новини 07.11.2023 Мезотерапія - що це за процедура, особливості проведення і коли потрібна?
- Новини 31.07.2023 Безопераційні методики корекції нижнього повіка
- Новини 31.05.2023 Лечение метастазов в печени на поздних стадиях рака
- Новини 16.05.2023 Лікувальна фізкультура та профілактика варикозу
- Новини 23.03.2023 Що не можна робити онкологічним хворим
- Новини 05.12.2022 Лазерна корекція зору: лікар клініки “Новий Зір” розвінчує необґрунтовані страхи
- Новини 15.07.2022 Лечение синдрома вагинальной релаксации
- Новини 24.11.2021 Нашего малыша принес не аист: женщина поделилась опытом ЭКО
Сахарный диабет 1-го типа: клинико-патогенетические сопоставления при сахарном диабете в разных возрастных группах
Статья из монографии "Сахарный диабет: от ребёнка до взрослого".
Сахарный диабет 1-го типа (СД 1) – заболевание, развивающееся преимущественно у детей и лиц молодого возраста, связанное с дефектом секреции инсулина и склонностью к кетоацидозу, требующее обязательной инсулинзаместительной терапии для достижения компенсации состояния углеводного обмена. Последнее положение явилось основой для возникновения термина инсулинзависимый сахарный диабет.
Поскольку при других клинических типах сахарного диабета также могут использоваться препараты инсулина при соответствующих показаниях, данный термин является некорректным.
Больные сахарным диабетом 1-го типа составляют 5-10% всех больных диабетом. Согласно международным данным, при сахарном диабете 1-го типа деструкция инсулинпродуцирующих β-клеток обычно является аутоиммунным процессом у лиц с соответствующей генетической предрасположенностью. Около 5% лиц, страдающих СД 1, имеют неаутоиммунную (идиопатическую) форму заболевания. Преимущественно это лица азиатского и африканского происхождения. Они склонны к развитию кетоацидоза, но, ни один из обычных маркеров аутоиммунного процесса у них не выявляется.
С точки зрения патологической физиологии формирования сахарного диабета 1-го типа, в 80-х годах ХХ века Дж. Эйзенбартом была сформулирована концепция его стадийности:
- Стадия генетической предрасположенности.
- Провоцирующее событие.
- Стадия явных иммунологических аномалий (развитие смешанной аутоиммунной реакции против панкреатических островков, опосредованной как аутореактивными CD8-лимфоцитами, так и циркулирующими антителами, с формированием прогрессирующего инсулита).
- Стадия латентного диабета (с нормальным уровнем глюкозы натощак и выявляемого нагрузочными пробами).
- Явный диабет (характерные клинические признаки заболевания).
- Терминальный диабет (с высокой потребностью в препаратах инсулина, признаками микроангиопатий, отрицательными или слабоположительными аутоиммунными тестами вследствие полной гибели β-клеток).
На рис. 2.1 представлена смена фаз заболевания в зависимости от состояния пула β-клеток по данным IDF (2007), основанным на вышеизложенной концепции Дж. Эйзенбарта.
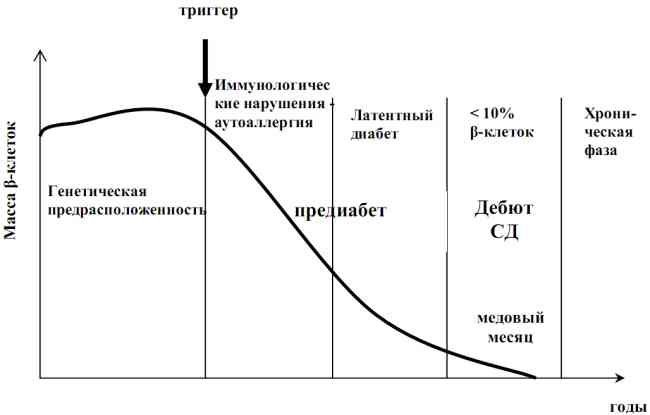
Рис. 2.1. Зависимость фаз СД 1 от состояния пула β-клеток (IDF, 2007, согласно концепции Дж. Эйзенбарта)
В качестве триггерных факторов наиболее часто выступают различные инфекционные агенты, такие как вирусы Коксаки, ECHO, краснухи, простого герпеса, цитомегаловируса. Общепризнанным является факт дебютирования сахарного диабета при поражении около 90% клеток поджелудочной железы.
Таким образом, в клиническом течении сахарного диабета 1-го типа на современном этапе (IDF, ISPAD, 2007-2008) выделяют такие фазы:
- доклинический диабет;
- дебют СД;
- частичная ремиссия («медовый месяц»);
- хроническая фаза пожизненной зависимости от применения препаратов инсулина.
Очевидно, что доклинический диабет соответствует стадиям генетической предрасположенности, влияния провоцирующего события, стадии явных иммунологических аномалий и латентного СД на ранних фазах. Дебют сахарного диабета, частичная ремиссия и хроническая фаза соответствуют стадии явного диабета (в том числе и латентного на поздних стадиях). Длительное хроническое прогрессирующее течение заболевания соответствует стадии терминального диабета.
Доклинический сахарный диабет 1-го типа
Фаза доклинического СД может длиться месяцы или даже годы, предшествуя клиническому дебюту заболевания. В качестве маркеров аутоиммунного поражения β-клеток могут быть определены следующие показатели:
- Антитела к островковым клеткам.
- Антитела к глутаматдекарбоксилазе.
- Антитела к тирозинфосфатазе.
- Аутоантитела к инсулину.
- Генетические маркеры HLA-генотипа, INS-генотипа.
- Снижение скорости высвобождения инсулина в ответ на внутривенный (в/в) тест толерантности к глюкозе.
Риск прогрессирования сахарного диабета 1-го типа определяется наличием следующих HLA-генотипов:
- HLA DR3-DQA1*0501-DQB1* 0201 (поддерживающий генотип);
- HLA DR4-DQA1*0301-DQB1* 0302 (поддерживающий генотип);
- HLA DR2-DQA1*0102-DQB1* 0602 (протективный генотип).
Лица с позитивным результатом скрининга на СД должны регистрироваться в интернациональной сети исследования сахарного диабета и быть предупреждены о высоком риске дебютирования заболевания (ADA, 2006).
Дебют сахарного диабета 1-го типа
В результате формирования тотального инсулинодефицита наступает фаза дебюта сахарного диабета 1-го типа. Учитывая наличие доклинической фазы, корректнее говорить о клиническом дебюте заболевания.
Основы формирования нарушений представлены на рис. 2.2 и тезисно сводятся к следующему:
- дефицит инсулина;
- гипергликемия / низкое поступление глюкозы в клетку;
- снижение потребления глюкозы мышечными клетками с последующим протеолизом и захватом аминокислот печенью с целью превращения в глюкозу (глюконеогенез);
- липолиз с нарушением превращения триглицеридов, ведущий к повышению выброса свободных жирных кислот (СЖК) с ресинтезом липидов в печени и кетогенезом (через ацетил-КоА);
- редуцирование захвата глюкозы печенью, гликогенолиз, продукция кетоновых тел (через пировиноградную кислоту (ПВК)).
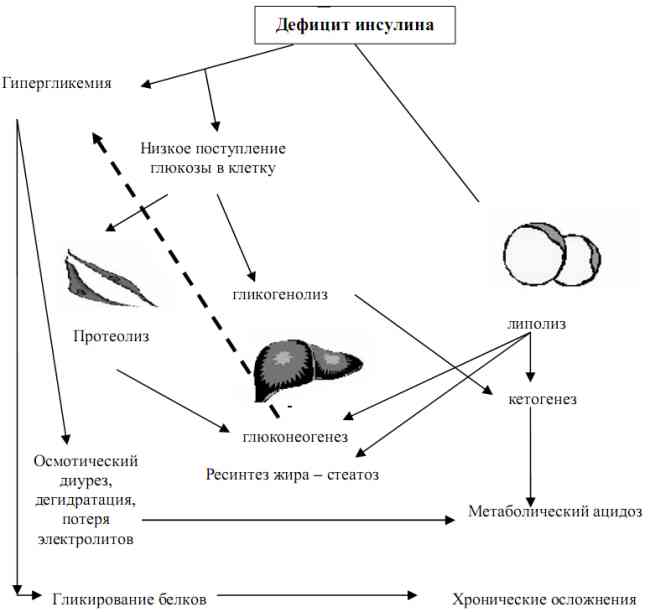
Рис. 2.2. Эффекты инсулинодефицита при СД 1
Таким образом, клиническая картина нарушений при явном (клинически значимом) сахарном диабете 1-го типа является следствием приведенных нарушений. Несмотря на классическое острое начало заболевания, сахарный диабет 1-го типа имеет длительный скрытый период, который может продолжаться в течение многих лет.
Согласно данным G. S. Eisenbarth (1989), выделяют шесть стадий этого процесса.
I стадия – генетическая предрасположенность, которая реализуется менее чем у половины однояйцевых близнецов и у 2-5% сибсов. Большое значение придается наличию антигенов HLA, особонно II класса (DR 3, DR 4, DQ). При этом риск развития сахарного диабета 1-го типа возрастает многократно.
II стадия – гипотетический триггерный фактор (вирусная инфекция, стресс, характер питания, химические факторы).
III стадия – иммунные нарушения при сохранении нормальной секреции инсулина. Определяют иммунологические маркеры СД 1: аутоантитела к антигенам β-клеток (ICA), инсулину (IAA), глутаматдекарбоксилазе (GAD), тирозинфосфатазе островковых клеток (IA2α, IA2β).
IV стадия – выраженные иммунные нарушения, прогрессирующее снижение секреции инсулина вследствие развивающегося инсулина при нормальном уровне глюкозы в крови.
V стадия – клиническая манифестация, которая развивается после гибели 80- 90% массы β-клеток. При этом сохраняется остаточная секреция С-пептида.
VI стадия – полная деструкция β-клеток.
Дебют сахарного диабета 1-го типа варьирует от неинтенсивных форм до тяжелой дегидратации и диабетического кетоацидоза. Достаточно часто первые симптомы заболевания ошибочно принимают за иную патологию, что ведет к диагностированию СД, когда пациент находится уже в крайне тяжелом состоянии.
Неинтенсивный дебют сахарного диабета 1-го типа характеризуется:
- дебютом энуреза, который может ошибочно расцениваться как проявление инфекции мочевыводящих путей;
- вагинальным кандидозом, особенно в пубертатном и препубертатном возрасте;
- рвотой, которая может быть ошибочно принята как симптом гастроэнтерит;
- хронической потерей массы тела или плохим ее набором;
- раздражительностью и снижением школьной успеваемости;
- рецидивирующими инфекциями кожи.
Интенсивный дебют заболевания характеризуется наличием тяжелых форм классических клинических проявлений СД:
- тяжелой дегидратации;
- частой рвоты;
- пролонгированной полиурии, усугубляющейся проявлениями дегидратации;
- потери массы тела вследствие потери жидкости, мышечной и жировой массы;
- наличием ацетона в выдыхаемом воздухе;
- диабетического рубеоза щек на фоне кетоацидоза;
- гипервентиляции на фоне диабетического кетоацидоза в виде высокой частоты и большой амплитуды дыханий (дыхание типа Куссмауля);
- нарушения сознания;
- шока (частый пульс, обедненная периферическая циркуляция с периферическим цианозом);
- артериальной гипотензии (поздний и редко встречающийся у детей признак).
Степень выраженности клинических проявлений заболевания зависит от возраста, дебюта и стадии в период выявления.
В семьях детей, больных сахарным диабетом 1-го типа, имеет место эффект накопления генов и отмечается «синдром упрежения»: сахарный диабет развивается в более молодом возрасте, чем у родителей, и протекает тяжелее. В последнее время число больных сахарным диабетом 1-го типа растет преимущественно за счет детей до 5 лет.
Так называемое омоложение СД 1, то есть тенденция к более высокой частоте заболевания детей в раннем возрасте, прослеживается и по данным эндокринологического отделения Областной детской клинической больницы г. Харькова. Так, за последние 7 лет заболеваемость СД возросла в 4 раза преимущественно за счет дебюта в раннем возрасте.
Особенностью дебюта заболевания у грудных детей и детей раннего возраста является интенсивное начало заболевания с формированием диабетического кетоацидоза и сопутствующего синдрома мальабсорбции.
У грудных детей имеет место краткосрочный продромальный период в виде прогрессирующей дистрофии на фоне сохраненного аппетита с последующим присоединением инфекции, формированием токсико-септического и коматозного состояния.
В дебюте заболевания у взрослых, когда диабет уже диагностирован, но сахарный диабет 2-го типа не исключен, в пользу подтверждения сахарного диабета 1-го типа служит выявление следующих симптомов:
- наличие кетонурии, или
- потеря массы тела, или
- отсутствие у пациента признаков метаболического синдрома или других родственных заболеваний.
Частичная ремиссия («медовый месяц»)
«Медовый месяц» – кратковременный период течения сахарного диабета 1-го типа в начале заболевания, когда снижается потребность в инсулине. Данная фаза СД 1 обусловлена тем, что повышенный уровень глюкозы в крови индуцирует последние резервы β-клеток с выделением субадекватного количества инсулина. На этом этапе течения заболевания около 80% детей и подростков, больных СД 1, нуждаются в существенном снижении дозы вводимых препаратов инсулина. Известны случаи, когда потребность в инсулине в этой фазе составляла 0,5-0,25 ЕД инсулина в сутки.
Критерии фазы частичной ремиссии неконкретны. Наиболее часто она диагностируется при снижении потребности в препаратах инсулина менее 0,5 ЕД/кг/сут при уровне HbA1c < 7 %.
Фаза частичной ремиссии длится от нескольких дней до нескольких месяцев, что зависит от состояния поджелудочной железы конкретного индивидуума. В течение этой фазы уровень глюкозы крови часто стабилизируется на нормальных значениях, несмотря на нарушения диеты и режима физических нагрузок.
Указанная особенность этой фазы ведет к тому, что многие взрослые пациенты и родители заболевших детей отказываются от инъекций препарата по причине «удовлетворительного состояния и хорошего самочувствия», что ведет к возникновению нового эпизода декомпенсации заболевания. Такая ситуация требует проведения обязательной разъяснительной работы. Пациентам и их родителям необходимо объяснить, что фаза ремиссии со снижением дозы инсулина является временной, а введение препарата не только не оказывает повреждающего действия на инсулярный аппарат, но является крайне необходимым для предотвращения тяжелой декомпенсации. Имеются данные, что кетоацидоз в дебюте заболевания существенно снижает вероятность возникновения фазы частичной ремиссии и сокращает ее длительность.
Хроническая фаза пожизненной зависимости от применения препаратов инсулина
Прогрессирование заболевания от фазы частичной ремиссии до хронической пожизненной зависимости от препаратов инсулина обусловлено постепенным снижением функции остаточных β-клеток, особенно на фоне интеркуррентных заболеваний, требующих для компенсации состояния повышенного инсулинообеспечения.
Данная фаза характеризуется отрицательными или слабоположительными аутоиммунными тестами на аутоиммунитет вследствие полной гибели β-клеток, неспособных генерировать С-пептид. При этом иммунореактивный инсулин внепанкреатического и экзогенного происхождения может обнаруживаться в крови. В среднем обычно полное исчезновение β-клеток происходит в течение 3,5-5 лет. Хроническая гипергликемия в сочетании с гликированием белков ведут к формированию микро- и макрососудистых осложнений заболевания.
В целом, хроническая фаза сахарного диабета у детей и подростков протекает аналогично таковой у взрослых, хотя имеют место некоторые особенности. Следует остановиться на таком феномене, хорошо известном детским эндокринологам, как лабильность течения заболевания. Основа этого феномена заключается в особенностях иммунной системы ребенка. Аутоантитела, стимулирующие инсулиновый рецептор, способны вызывать гипогликемический эффект вследствие инсулиномиметического действия на клетки-мишени.
Подростковый период является переходным периодом от ребенка до взрослого и характеризуется существенными биологическими и психосоциальными изменениями в организме, что ведет к лабильному течению заболевания с эпизодами гипо- и гипергликемий.
Психологический профиль подростков с сахарным диабетом 1-го типа характеризуется в большинстве случаев плохим метаболическим контролем вследствие нарушения режимов инсулинотерапии, несоблюдением принципов самоконтроля, склонностью к девиантному поведению с употреблением спиртных напитков, табакокурением, использованием наркотических веществ. Даже при адекватном соблюдении рекомендаций стиль жизни подростка изменяется вследствие активных физических и психоэмоциональных нагрузок, связанных с обучением и адаптацией к коллективу, началом активной половой жизни.
Гормональным обеспечением такого стиля жизни являются стрессовые реакции, реализующиеся посредством дополнительного выброса катехоламинов, адренокортикотропного гормона (АКТГ), кортизола, соматотропина (СТГ), пролактина, андрогенов, а также появления в организме хорионического гонадотропина и повышения концентрации прогестерона. Последние обладают прямым контринсулярным эффектом и снижают действие инсулина на периферии.
Так, «феномен утренней зари», проявляющийся повышением уровня глюкозы и потребности в инсулине в ранние утренние часы без эпизодов ночной гипогликемии, обусловлен ночным выбросом соматотропина.
Из монографии «Сахарный диабет: от ребенка до взрослого»
Сенаторова А.С., Караченцев Ю.И., Кравчун Н.А., Казаков А.В., Рига Е.А., Макеева Н.И., Чайченко Т.В.
ГУ «Институт проблем эндокринной патологии им. В.Я. Данилевского АМН Украины»
Харьковский национальный медицинский университет
Харьковская медицинская академия последипломного образования МЗ Украины
Правова інформація: htts://medstrana.com.ua/page/lawinfo/
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»


