
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»
Лікарська практика
Нове на порталі
- Новини 11.10.2024 Штучний інтелект у фармації: перспективи, переваги та потенційні ризики
- Новини 27.08.2024 Вакансії медсестри у Вінниці: особливості та вимоги до кандидатів
- Новини 07.11.2023 Мезотерапія - що це за процедура, особливості проведення і коли потрібна?
- Новини 31.07.2023 Безопераційні методики корекції нижнього повіка
- Новини 31.05.2023 Лечение метастазов в печени на поздних стадиях рака
- Новини 16.05.2023 Лікувальна фізкультура та профілактика варикозу
- Новини 23.03.2023 Що не можна робити онкологічним хворим
- Новини 05.12.2022 Лазерна корекція зору: лікар клініки “Новий Зір” розвінчує необґрунтовані страхи
- Новини 15.07.2022 Лечение синдрома вагинальной релаксации
- Новини 24.11.2021 Нашего малыша принес не аист: женщина поделилась опытом ЭКО
Ожирение и кардиометаболический риск пациента. Возможности профилактики С.48-53
Обсуждаются вопросы вклада ожирения в кардиометаболический риск пациента. Отмечено увеличение распространенности ожирения в мире и России, обозначены патогенетические связи ожирения с рядом сердечно-сосудистых заболеваний и метаболическими нарушениями. Предложены возможные подходы к снижению массы тела и профилактике кардиометаболических нарушений, ассоциированных с ожирением.
К настоящему времени ожирение постепенно превратилось для современного общества в приоритетную и серьезную проблему. Его распространенность за последние годы существенно увеличилась во всем мире, что позволяет говорить об «эпидемии» данного заболевания. Если в 1995 г. в мире ожирением страдали 200 млн взрослых людей, то к 2000 г. их число возросло до 300 млн (более 30% жителей планеты, данные ВОЗ) [9]. К 2025 г. предполагается двукратное увеличение числа лиц с ожирением, что составит около 50% взрослого населения США, 40% жителей Австралии и Великобритании и более 20% населения Бразилии [17].
Решение проблемы ожирения зачастую носит механистический характер, а врачебные мероприятия обычно сводятся к диетическим запретам. При таком подходе пациенту достичь идеальной массы тела (МТ) практически невозможно. Опасность ожирения состоит в его ассоциации с большим числом кардиометаболических осложнений — дислипидемией (ДЛП), артериальной гипертонией (АГ), ишемической болезнью сердца (ИБС), сахарным диабетом (СД) типа 2 [17]; ожирение препятствует эффективной профилактике этих хронических заболеваний, осложняет их течение; стандартные дозы лекарственных препаратов при нем часто менее эффективны, наблюдается меньшая приверженность пациентов назначаемой терапии.
Доказательства причинно-следственной связи ожирения с серьезными метаболическими нарушениями и сердечнососудистыми заболеваниями (ССЗ) определяют важность коррекции МТ для снижения кардиометаболического риска.
Ожирение — хроническое заболевание, которое прогрессирует при естественном течении, поэтому требует пожизненного лечения, самоконтроля за потреблением пищи и состоянием здоровья. Эффективный контроль за МТ может быть достигнут только в случае применения комплекса профилактических мероприятий. Стратегическое значение имеет и медикаментозное лечение больных на основе принципов доказательной медицины.
Основную роль в высокой распространенности ожирения играют внешнесредовые факторы: избыточное потребление калорийной пищи, богатой жирами и легкоусвояемыми углеводами; хаотичный режим приема пищи с преобладанием обильного питания в вечернее и ночное время; низкая физическая активность. Так, у людей, проводящих перед телевизором более 3 ч в сутки, риск развития ожирения в 2 раза выше, чем у тех, кто тратит на просмотр телепередач менее 1 ч [15]. Лишние 50 ккал в сутки, источником которых могут быть 1 /3 железной баночки кока-колы, горсть чипсов или 25 г мороженого, ведут к увеличению МТ на 2,25 кг в год [2]. Именно на эти факторы образа жизни в первую очередь должно быть нацелено внимание врачей при профилактике ожирения и его негативных последствий.
Критерий ожирения — индекс МТ (ИМТ) >30,0 кг/м2, а избыточной МТ — 25,0—29,9 кг/м2. Нарастание МТ — результат нарушенного энергетического баланса, когда поступление энергии (калорий с пищей) превышает ее расход (например, вследствие нарушения окисления жира или низкой физической активности). Это ведет к патофизиологическим изменениям в жировой ткани, а именно к гипертрофии жировых клеток (ади-поцитов), увеличению их числа, нарушению функциональной активности. Особого внимания заслуживает андроидное, или абдоминальное ожирение (АО) с избыточным отложением жира в области верхней половины туловища — на животе — и увеличением количества висцерального жира в сальнике и брыжейке. Об АО свидетельствует окружность талии (ОТ) у мужчин 94 см и более, у женщин — 80 см и более. Определение АО у лиц с избыточной или даже нормальной МТ переводит их в группу высокого сердечно-сосудистого риска [7].
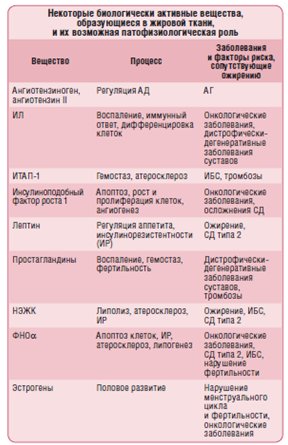
Почему так происходит? В 1953 г. G.C. Kennedy предположил, что жировая ткань, играя роль энергетического депо, выполняет также функции эндокринной железы. Адипоци-ты — активные клетки, секретирующие гормоны, факторы роста и цитокины: эстрогены, ангиотензиноген, ангиотен-зин II, простагландины, фактор некроза опухоли a (ФНО a), интерлейкины (ИЛ1), лептин, резистин, адипонектин, ин-сулиноподобный фактор роста 1, ингибитор активатора плазминогена типа 1 (ИТАП-1), фибриноген [11]. При АО недостаток или избыток этих биологически активных веществ оказывает негативные сосудистые, метаболические, воспалительные и другие воздействия на разные системы организма человека (см. таблицу). Итог их действия на сердечно-сосудистую систему — развитие у пациента с ожирением ССЗ, в основе которых лежат такие процессы, как атеросклероз и тромбоз.
В российской популяции распространенность ожирения увеличивается с возрастом и достигает наибольшей частоты в группе 60 лет [3]. Распространенность АО среди мужчин и женщин в 2 раза выше, чем частота ожирения, оцениваемая по ИМТ.
Несмотря на прочные научные доказательства, роль ожирения как фактора риска развития ССЗ и повышенной сердечно-сосудистой смертности россиян, врачами чаще недооценивается.
ОЖИРЕНИЕ И ДИСЛИПИДЕМИЯ
У лиц с избыточной МТ атерогенная ДЛП развивается в 1,5 раза чаще [6]. При увеличении ИМТ с 20 до 30 кг/м2 уровень атерогенного холестерина (ХС) липопротеидов низкой плотности (ЛПНП) повышается на 10—20 мг/дл, что увеличивает риск развития ИБС в течение 5—10 лет на 10%. При ожирении повышается уровень ТГ, увеличивается образование мелких плотных частиц ЛПНП и снижается способность антиате-рогенных липопротеидов высокой плотности (ЛПВП) акцептировать ХС с клеточных мембран. При ожирении часто встречается гиперлипидемия IV типа (редко — V типа).
Параллельно с ростом МТ увеличивается высвобождение из жировых клеток в портальный кровоток неэстерифициро-ванных жирных кислот (НЭЖК), что влечет за собой повышение в печени синтеза липопротеидов очень низкой плотности (ЛПОНП). Особенно заметные проатерогенные нарушения в системе транспорта липидов встречаются при АО. В инт-раабдоминальных адипоцитах под влиянием катехоламинов усиливается липолиз ТГ, ведущий к высвобождению в кровь (в портальную циркуляцию) большого количества НЭЖК.
Хроническое повышение в крови содержания НЭЖК очень неблагоприятно для метаболизма и кардиометаболического риска: в печени усиливаются процессы глюконеогенеза и увеличивается скорость продукции печенью глюкозы (особенно у диабетиков); в скелетных мышцах формируется инсулино-резистентность (ИР); в поджелудочной железе нарушается секреторная активность b-клеток; в сосудах развивается дисфункция эндотелия со всеми вытекающими из этого неблагоприятными последствиями, ускоряющими атерогенез.
Ожирение и ишемическая болезнь сердца
В 1988 г. Американская ассоциация сердца подтвердила, что ожирение (особенно абдоминальное) — независимый модифицируемый фактор риска развития ИБС. Так, риск развития ИБС в исследовании Nurses' Health Study, в которое были включены медсестры, увеличивался в 2 раза при наличии избыточной МТ и в 3 раза — при ожирении [22]. Результаты патоморфологического исследования с анализом 1260 случаев показали, что выраженный коронарный атеросклероз у лиц с толщиной абдоминальной жировой складки более 3 см встречался в 2 раза чаще, чем у тех, у кого эта складка была меньше [4]. Прибавка МТ на 5—8 кг сопровождалась увеличением риска развития инфаркта миокарда (ИМ) и смерти от ИБС на 25% [5]. Коронарная смертность заметно (в 2 раза) увеличивается при достижении ИМТ 27 кг/м2, а при ИМТ 30 кг/м2 — в 4,5 раза. Вклад ожирения (по величине ИМТ) в структуру смертности от ИБС российских мужчин составляет 14,9%, российских женщин — 47,7%. В исследовании EUROASPIRE установлено, что среди лиц, перенесших острый ИМ, ожирение регистрировалось у 23% мужчин и 33% женщин, а избыточная МТ — у 80% мужчин и 75% женщин. Более того, через 6—48 мес после ИМ количество пациентов с ожирением возрастало на 16% в группе мужчин и на 17% в группе женщин.
Непосредственной причиной острых осложнений коронарного атеросклероза является образование тромба в коронарных артериях вследствие активации (повышения) при ожирении целого ряда тромбогенных факторов (фибриногена, VII фактора коагуляции, ИТАП-1 и активности тромбоцитов). Важную роль в активации процессов тромбообразования при ожирении играет дисфункция эндотелия. Среди новых тромбогенных механизмов при ожирении — низкий уровень специфического белка адипоцита — адипонектина [13]. Адипонектин, аккумулируясь в субэндотелиальном пространстве, может ингибировать адгезию моноцитов к эндотелию, миграцию и пролиферацию гладкомышечных клеток сосуда. Низкий уровень адипонектина у тучных пациентов с ИБС рассматривается как независимый предиктор риска смерти этих пациентов.
Ожирение и артериальная гипертония
У тучных людей АГ встречается в 2,9 раза чаще, чем у лиц с нормальной МТ. У 80% мужчин и 61% женщин, включенных во Фрамингемское исследование, причиной развития АГ стало именно нарастание МТ [21]. Увеличение МТ на 5% в течение 4 лет повышает вероятность развития АГ на 30%. На каждые лишние 4,5 кг МТ приходится увеличение систолического АД (САД) на 4,4 мм рт. ст. у мужчин и на 4,2 мм рт. ст. у женщин [18].
Развитие АГ при ожирении обусловлено активацией ряда механизмов, регулирующих уровень АД: гиперволемией, повышенной задержкой натрия, повышением периферического сосудистого сопротивления, высокой активностью симпатической нервной системы, наличием гиперинсулинемии и ИР, высокой активностью ренин-альдостерон-ангиотензивной системы, гиперпродукцией лептина, увеличением концентрации внутриклеточного кальция.
Эффекты ожирения и АГ потенцируются в отношении неблагоприятного влияния на структуру и функцию сердца: увеличивается уровень пред- и постнагрузки на сердце, особенно у лиц с выраженным и продолжительным (>15 лет) ожирением; возрастает риск формирования смешанной формы гипертрофии левого желудочка (ГЛЖ). Вероятность развития ГЛЖ повышается с 5,5% у лиц с нормальной МТ до 29,9% у лиц с ожирением. При присоединении к ожирению АГ риск ГЛЖ возрастает чем в 4 раза. Хорошо известно, что ГЛЖ — один из прогностически неблагоприятных факторов развития грозных осложнений со стороны сердца, в том числе хронической сердечной недостаточности, нарушений ритма и внезапной смерти.
ОЖИРЕНИЕ И ИНСУЛЬТ
Результаты исследований показывают, что ожирение может быть независимым фактором риска (ФР) развития ишемического инсульта (но не геморрагического). Так, у женщин с ИМТ >27 кг/м2 риск ишемического инсульта на 75% выше, а при ИМТ >32 кг/м2 — на 137%, чем у женщин с нормальной МТ [16].
ОЖИРЕНИЕ И САХАРНЫЙ ДИАБЕТ
Ожирение (особенно АО) — один из значимых ФР развития СД типа 2. До 90% пациентов с СД типа 2 страдают ожирением. С каждой единицей ИМТ (после 22 кг/м2) относительный риск развития СД увеличивается примерно на 25—27% [8, 10]. Риск заболеть СД типа 2 возрастает в 3 раза при ожирении I степени, в 5 раз — при ожирении II степени и более чем в 10 раз — при ожирении III—IV степени; по данным других исследователей, при ИМТ >25 кг/м2 частота СД типа 2 возрастает в 8 раз, а при ИМТ >30 кг/м2 — в 40 раз.
Жировая ткань вырабатывает различные вещества (резистин, ФНОа, адипонектин и др.), которые влияют на чувствительность периферических тканей к инсулину и нарушают клеточные механизмы утилизации глюкозы. Важную роль в развитии ИР играет увеличение биодоступности и окисления НЭЖК. Ожирение ухудшает возможности компенсации СД типа 2, усугубляя гликемию и атерогенную ДЛП, что повышает риск развития ИБС (в 4 раза у женщин и в 2 — у мужчин).
ПОДХОДЫ К ЛЕЧЕНИЮ ОЖИРЕНИЯ
Основная задача при лечении ожирения — постепенное изменение неправильного образа жизни пациента, исправление нарушенного пищевого стереотипа, снижение главенствующей роли пищевой мотивации, ликвидация неправильных связей между эмоциональным дискомфортом и приемом пищи. При этом очень важно, чтобы вырабатываемые у пациента новые навыки правильного пищевого поведения и физической активности остались у него на всю жизнь. В качестве первичной цели предлагается снижение МТ на 10% (5—10 кг) в течение 6 мес, что приводит к снижению смертности от всех причин на 20%, сердечно-сосудистой смертности — на 9%, онкологической — на 37%, смертности, связанной с СД, — на 44% [12]. Пациентам с ИМТ >30 кг/м2 или с кардиометаболическими осложнениями (СД, АГ, ДЛП) даже при меньшей величине ИМТ трудно добиться клинически значимого снижения МТ. И здесь сложно обойтись без препаратов, эффективно снижающих МТ и удерживающих ее в оптимальных пределах в течение длительного времени.
К лекарственным препаратам, разрешенным к использованию для лечения ожирения, предъявляют особые требования, а именно: препарат должен быть изучен в эксперименте; иметь «открытую» формулу, известный состав и механизм действия; быть эффективным при пероральном приеме и безопасным при длительном применении без эффекта привыкания. При этом применяемый для снижения МТ препарат позволяет решать целый ряд проблем тучного пациента, в том числе уменьшает потребность в применении лекарственных средств. Выбирая препарат для лечения ожирения, важно знать как его позитивные свойства, так и негативные. При этом источником достоверной информации должны быть не рекламные проспекты, а многоцентровые рандомизированные исследования.
В настоящее время препаратом выбора в лечении больных с ожирением, в том числе с кардиометаболическими осложнениями ожирения, является орлистат (Ксеникал, «Ф. Хоффманн—Ля Рош Лтд.», Швейцария) — средство периферического воздействия в пределах желудочно-кишечного тракта (ЖКТ). Орлистат подавляет активность желудочных и панкреатических липаз, что тормозит расщепление и всасывание около 30% жиров пищи при дозе препарата 120 мг 3 раза в день. Секреция липаз усиливается под влиянием пищи, поэтому орлистат рекомендуется принимать во время еды, чтобы добиться максимального подавления всасывания жиров. После отмены препарата его фармакологическое действие быстро прекращается, а активность липазы восстанавливается. Орлистат даже в высоких дозах не оказывает влияния на другие ферменты ЖКТ, в том числе на амилазу, трипсин, химотрипсин и фосфолипиды. Одновременно препарат уменьшает количество НЭЖК и моноглицеридов в просвете кишечника, а также снижает растворимость и последующее всасывание ХС. Очень важно, что орлистат тормозит всасывание пищевого ХС в кишечнике независимо от уменьшения МТ [14].
К достоинствам препарата можно отнести отсутствие системных эффектов, поскольку он не всасывается в кровь, не накапливается в организме при длительном применении, имеет минимальное, клинически не значимое взаимодействие с другими лекарствами. Побочные эффекты со стороны ЖКТ на фоне приема орлистата зависят от употребления жирной пищи и обусловлены механизмом действия препарата (подавлением всасывания пищевых жиров), а не самим препаратом как таковым. Они, как правило, преходящие и в большинстве случаев прекращаются в течение первых недель терапии при ограничении потребления жира до 30% от калорийности суточного рациона. Применение орлистата, напротив, позволяет сформировать у пациента новые навыки правильного пищевого поведения.
Доказательства эффективности орлистата получены в многочисленных рандомизированных плацебоконтролируемых исследованиях различной продолжительности (от 7 мес до 4 лет) [1]. Анализ крупных исследований у пациентов с ожирением, ассоциированным с кардиометаболическими ФР и состояниями (n>19000), — исследования XXL (Xenical Extra Large), X-PERT (Xenical Prospective Evaluation in Real Practice Treatment) и XENDOS (Xenical in the prevention of Diabetes in Obese Subjects) — показал, что прием орлистата в стандартной дозе обеспечивает снижение МТ на 5% и более от исходной у 73-87% пациентов, а на 10% - у 41-56% (рис. 1) [19, 20, 23]. Снижение МТ составило в среднем 10,8 кг в течение 6-9 мес лечения в исследовании XXL и 6,9 кг в течение 4 лет в исследовании XENDOS. Для эффективного снижения МТ при лечении орлистатом не требуется резких ограничений калорийности суточного пищевого рациона: в исследовании X-PERT показано, что потеря МТ практически одинакова при комбинации орлистата с разной степенью уменьшения калорийности пищи: на 500 ккал - 11,4 кг, на 1000 ккал - 11,8 кг, причем наиболее интенсивное снижение МТ при приеме орлистата наблюдается в первые 3 мес лечения. Установлено, что потеря МТ на 5% и более от исходной за этот период - предиктор долгосрочных и эффективных результатов лечения ожирения.
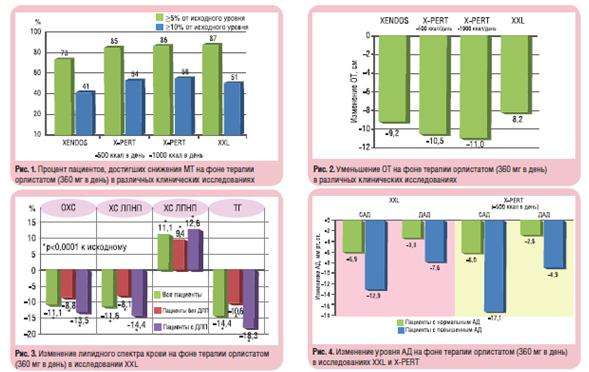
Терапия орлистатом тучных пациентов приводила к снижению выраженности АО: ОТ уменьшалась более чем на 8 см через год (рис. 2). Это, несомненно, оказывало благоприятное воздействие на другие факторы высокого кардиометаболического риска. В исследовании XXL, выполненном в реальной практике, хорошо продемонстрирован гиполипидемический эффект орлистата: снижение уровня атерогенных липидов (общего ХС и ТГ) и ХС ЛПНП независимо от их исходной концентрации в крови, диетических ограничений, степени снижения МТ (для ХС ЛПНП) – рис. 3 [23]. При этом антиатерогенное действие орлистата, как показано в исследовании XENDOS, проявляется в течение 4 лет его приема [20]. Обращает на себя внимание значимое повышение доли антиатерогенной фракции ХС – ХС ЛПВП – в среднем на 11,1% в исследовании XXL (см. рис. 3). Такая же позитивная динамика ХС ЛПВП отмечена и в других исследованиях (X-PERT и XENDOS).
Анализ результатов исследований XXL и X-PERT показал, что терапия орлистатом (360 мг в день) достоверно снижала САД и диастолическое АД (ДАД) у тучных пациентов, причем с наибольшим эффектом—у пациентов с АГ (рис. 4). Зависимость антигипертензивного эффекта орлистата от степени снижения МТ демонстрирует важность контроля МТ и ограничения потребляемых с пищей жиров для профилактики повышения АД.
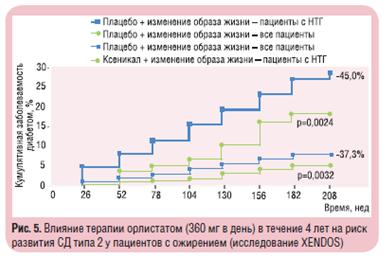
Снижение кардиометаболического риска у тучного пациента на фоне орлистата возможно вследствие улучшения метаболизма углеводов: снижения концентрации инсулина натощак и повышения чувствительности периферических тканей к инсулину, в том числе — при наличии СД. Клинически это выражается в снижении относительного риска развития СД на 37% по сравнению с таковым при приеме плацебо у всех обследованных, а у пациентов с нарушенной толерантностью к глюкозе (НТГ) — на 45% (рис. 5) [20].
Положительная динамика показателей липидного и углеводного обмена на фоне терапии орлистатом привела к тому, что 31% больных с ДЛП, 18% — с АГ и 16% — с СД типа 2 удалось отменить прием гиполипидемических, антигипертензивных и сахароснижающих препаратов, а у 15; 8 и 18% соответственно снизить их дозы. Очевидно, что любой терапевтический режим, позволяющий отказаться от приема препаратов или снизить их дозу, улучшает приверженность пациентов лечению и обладает рядом преимуществ перед режимом, не дающим таких эффектов.
Проблема адекватного контроля АД, коррекции уровней липидов крови и протекции органов-мишеней с целью достижения максимально низкого кардиометаболического риска у тучного пациента может быть успешно решена при правильном выборе профилактической стратегии.
Обязательным компонентом этой стратегии должно стать лечение ожирения с применением комбинации немедикаментозных методов и лекарственной терапии (орлистат).
Литература
- Бутрова С.А. терапия ожирения: влияние орлистата (Ксеникала) на кардиометаболические факторы риска // Ожирение и метаболизм. - 2008; 3 (16): 1-4.
- Петеркова В.А., Ремизов О.В. Ожирение в детском возрасте // Ожирение и метаболизм. - 2004; 1: 17-23.
- Шальнова С.А., Деев А.Д. Масса тела у мужчин и женщин (результаты обследования российской национальной представительной выборки населения) // Кардиоваскулярная терапия и профилактика. - 2008; 7 (6): 60-63.
- Alexander J.K. Obesity and coronary heart disease. In: Alpert M.A., Alexander J.K. eds. The Heart and Lung in Obesity. Armonk, NY: Futura. - 1998: 213-238.
- Allison D.B., Fontaine K.R., Manson J.E. et al. Annual deaths attributable to obesity in the United States // JAMA. - 1999; 282: 1530-1538.
- Brown C., Higgins M., Donato K. et al. Body mass index and the prevalence of hypertension and dyslipidemia // Obes.Res. - 2000; 8: 605-619.
- Clinical guidelines on the identification, evaluation, and treatment of overweight and obesity in adults. The evidence report. - NIH Publication, No. 98-4083. 1998.
- Coditz G., Willett W., Rotnitzky A. et al. Weight gain as a risk factor for clinical diabetes mellitus in women // Ann. Intern. Med. - 1995; 122: 481-486.
- Controlling the global obesity epidemic. World Health Organization. - 2002; http://www.who.int/nut/obs.htm.
- Ford E., Williamson D., Liu S. Weight change and diabetes incidence findings from a national cohort of US adults // Am. J. Epidemiol. - 1997; 146: 214-222.
- Fruhbeck G., Gomez-Ambrosi J., Muruzabal F. et al. The adipocyte: a model for integration of endocrine and metabolic signaling in energy metabolism regulation // Am. J. Physiol.Endocrinol.Metab. - 2001; 280: 827-847.
- Hubert H.B., Feinleib M., Mcnamara P.M. et al. Obesity as an independent risk factor for cardiovascular disease: a 26-year follow-up of participant in the Framingham study // Circulation. - 1983; 67: 968-977.
- Iwashima Y, Katsuya T., Ishikawa K. et al. Hypoadiponectinemia is an independent risk factor for hypertension // Hypertension. - 2004; 43: 1318-1323.
- Mittendorfer B., Ostlund R.E. Jr., Patterson B.W. et al. Orlistat inhibits dietary cholesterol absorption // Obes Res 2001; 9(10): 599-604.
- Prentice A.M., Jebb S.A. Obesity in Britain: gluttony or sloth? // Br Med J. - 1995; 311: 437-439.
- Rexrode K., Hennekens C., Willett W. et al. A prospective study of body mass index, weight change, and risk of stroke in women // JAMA. - 1997; 277:1539-1545.
- Rossner S. Obesity: the disease of the twenty-first century // International J Obesity 2002; 26 (4): 2-4.
- Stevens V.J., Obarzanek E., Cook N.R. et al. Long-term weight loss and changes in blood pressure: results of the trials of hypertension prevention, phasa II // Ann Intern Med. - 20014 134: 1-11.
- Toplak H., Ziegler O., Keller U. et al. X-PERT: weight reduction with orlistat in jbese subjects receiving a mildly or moderately reduced-energy diet. Early response to treatment predicts weigt maintenance // Diab Obes Metab. - 2005; 7: 699-706.
- Torgerson J., Hauptman J., Boldrin M. et al. XENical in the prevention of Diabetes in Obese Subjects (XENDOS) study: a randomized study of orlistat an adjunct to lifestyle changes for the prevention of type 2 diabetes in obese patients // Diab Care. - 2004; 27: 155-161.
- Vasan R.S., Larson M.G., Leip E.P. et al. Assessment of frequency of progression to hypertension in non-hypertensive participants in the Framingham Heart Study: cohort study // Lancet. - 2001; 358: 1682-1686.
- Willet W., Manson J., Stampfer M. et al. Weight, weight change, and coronary heart disease in women. Risk within the normal weight range // JAMA. - 1995; 273: 461-465.
- Wirth A. Reduction of body weight and co-morbidities by orlistat: The XXL - Primary Health Care Trial // Diab Obes Metab. - 2005; 7: 21-27.
Правова інформація: htts://medstrana.com.ua/page/lawinfo/
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»


