
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»
Лікарська практика
Нове на порталі
- Новини 11.10.2024 Штучний інтелект у фармації: перспективи, переваги та потенційні ризики
- Новини 27.08.2024 Вакансії медсестри у Вінниці: особливості та вимоги до кандидатів
- Новини 07.11.2023 Мезотерапія - що це за процедура, особливості проведення і коли потрібна?
- Новини 31.07.2023 Безопераційні методики корекції нижнього повіка
- Новини 31.05.2023 Лечение метастазов в печени на поздних стадиях рака
- Новини 16.05.2023 Лікувальна фізкультура та профілактика варикозу
- Новини 23.03.2023 Що не можна робити онкологічним хворим
- Новини 05.12.2022 Лазерна корекція зору: лікар клініки “Новий Зір” розвінчує необґрунтовані страхи
- Новини 15.07.2022 Лечение синдрома вагинальной релаксации
- Новини 24.11.2021 Нашего малыша принес не аист: женщина поделилась опытом ЭКО
Место β-адреноблокаторов в современной лекарственной терапии артериальной гипертензии
Додати статью Роздрукувати
За время, прошедшее после выхода в 2007 году рекомендаций Европейского Общества гипертензии (ЕОГ) и Европейского Общества кардиологов (ЕОК), изучение артериальной гипертензии (АГ) активно продолжалось.
Следствием проведенной работы стали публикации результатов новых исследований, включая отчеты по нескольким крупным рандомизированным исследованиям эффективности антигипертензивной терапии. Некоторые из этих исследований подтвердили данные, на которых основывались рекомендации ЕОГ и ЕОК 2007 года. Другие исследования расширили информационную базу, на которой были основаны рекомендации 2007 года, изменяя некоторые положения предыдущих концепций и указывая на адекватность новых доказательных рекомендаций. Таким образом, появился пересмотр рекомендаций ЕОГ и ЕОК 2009 года, усиленный и дополненный результатами новых исследований. На сегодняшний день действуют рекомендации 2007 года в пересмотре 2009 года [1, 12].
Согласно пересмотру 2009 года рекомендации ЕОГ/ЕОК 2007 года предлагают оценивать общий сердечно-сосудистый риск каждого пациента, чтобы принять решение о важных аспектах лечения:
- о пороге артериального давления (АД), при котором следует начинать медикаментозное лечение;
- о целевом уровне АД, который должен быть достигнут на фоне лечения;
- об использовании комбинированной антигипертензивной терапии в качестве стартовой терапии;
- о возможном дополнении к антигипертензивному лечению гиполипидемических и антитромбоцитарных препаратов [1, 12].
Среди критериев оценки общего сердечно-сосудистого риска, европейские рекомендации рассматривают, как важный компонент, ― субклинические повреждения органов-мишеней, поскольку бессимптомные изменения органов сердечно-сосудистой системы и почек являются важнейшими промежуточными стадиями процесса прогрессирования заболевания и связывают факторы риска, такие как артериальная гипертензия с сердечно-сосудистыми осложнениями и смертью. Таким образом, европейские рекомендации 2007 года считают выявление признаков поражения органов-мишеней необходимым условием для диагностической и прогностической оценки больных с артериальной гипертензией.
Накоплено много доказательств, свидетельствующих о важной прогностической роли субклинического поражения органов-мишеней. В группе больных артериальной гипертензией и в общей популяции наличие электрокардиографических (ЭКГ) и эхокардиографических (ЭхоКГ) признаков гипертрофии левого желудочка (ГЛЖ), выявление бляшки в сонных артериях, увеличение комплекса интима-медиа, повышение жесткости артерий, уменьшение скорости клубочковой фильтрации (СКФ), наличие микроальбуминурии или протеинурии существенно увеличивают общий сердечно-сосудистый риск, перемещая пациентов с артериальной гипертензией в категорию высокого абсолютного риска. Изменения степени выраженности ГЛЖ, выявленной на ЭКГ или ЭхоКГ, на фоне лечения отражают возможное влияние данного лечения на риск сердечно-сосудистых осложнений, предлагая информацию о том, насколько эффективно защищены пациенты в зависимости от выбранной тактики лечения.
Таким образом, оценка наличия субклинического поражения органов-мишеней имеет решающее значение для клинической оценки больных артериальной гипертензией. Множественная оценка поражения органов-мишеней является необходимой, поскольку доказано, что в присутствии двух признаков повреждения органов-мишеней, сердечно-сосудистый риск может значительно увеличиться с переходом в более высокую категорию риска [12]. Согласно пересмотру 2009 года рекомендаций ЕОГ-2007, величина относительного риска используется у пациентов молодого и среднего возраста в качестве ориентира для определения необходимости лечения.
Когда следует начинать антигипертензивное лечение?
В пересмотре рекомендаций 2009 года говорится о том, что согласно большинству руководств [1] по ведению артериальной гипертензии рекомендовано назначать антигипертензивные препараты всем пациентам с систолическим артериальным давлением (САД) 140 мм рт. ст. или более и/или диастолическим артериальным давлением (ДАД) 90 мм рт.ст. или более, а также корректировать стратегию лечения для поддержания АД ниже этих значений.
Согласно пересмотру рекомендаций ЕОГ 2009 года, начинать лекарственную терапию в более низком диапазоне артериального давления (САД между 130 и 139 мм рт.ст. и ДАД между 85 и 89 мм рт. ст.) рекомендовано у пациентов с сахарным диабетом (СД) или сердечно-сосудистыми и почечными заболеваниями в анамнезе, добиваясь достижения значений САД/ДАД < 130/80 мм рт. ст.
Порог артериального давления для лекарственной терапии не связан с возрастом, и в пересмотре рекомендаций ЕОГ 2009 года рекомендуется начинать прием антигипертензивных средств при уровне САД от 140 мм рт.ст. или ДАД от 90 мм рт.ст. у пациентов любого возраста (в том числе, у пожилых пациентов). Однако не существует ни одного исследования с участием больных артериальной гипертензией пожилого возраста, которые бы включали пациентов с гипертензией 1-й степени (САД <160 мм рт. ст.) [19].
У больных с артериальной гипертензией 1-й степени при низком и среднем уровне риска лекарственная терапия должна быть начата, если артериальное давление остается равным или выше 140/90 мм рт.ст., после должных изменений образа жизни в течение соответствующего периода времени с целью снизить артериальное давление ниже этого граничного значения. Рекомендация начинать антигипертензивную терапию при артериальной гипертензией 1-й степени (не дожидаясь повышения АД до уровня АГ 2-й степени или развития повреждения органов) поддерживается также результатами анализа данных всех основных исследований антигипертензивных препаратов, полученных за последнее время [10].
Целевые уровни артериального давления
В пересмотре рекомендаций ЕОГ 2009 года рекомендовано снижать систолическое артериальное давление (САД) до уровня менее 140 мм рт.ст. в общей популяции больных артериальной гипертензией 1-й или 2-й степени с низким или умеренным общим сердечно-сосудистым риском. Однако необходимость применения этой рекомендации к больным АГ пожилого возраста не доказана результатами исследований.
Рекомендации по снижению артериального давления до уровня менее 130/80 мм рт. ст. у пациентов с СД [9] или с сердечно-сосудистыми заболеваниями в анамнезе [12] также не подтверждены неопровержимыми доказательствами, о чем упоминается в пересмотре 2009 года. В некоторых исследованиях, в которых принимали участие пациенты с цереброваскулярной патологией или с ИБС в анамнезе, снижение САД до уровня менее 130 мм рт. ст. не давало никакого преимущества в сравнении с группой, имеющей более высокие значения САД в процессе лечения.
Выбор антигипертензивных препаратов
В пересмотре рекомендаций 2009 года было замечено, что Европейские рекомендации версий 2003 г. [8] и 2007 г. [11] рассмотрев большое количество рандомизированных исследований антигипертензивной терапии, в которых сравнивались как активная терапия по сравнению с плацебо, так и различные схемы лечения, пришли к выводу, что основные эффекты антигипертензивной терапии возникают вследствие снижения артериального давления как такового и в значительной степени не зависят от использованных препаратов.
Таким образом, тиазидные диуретики (такие как хлорталидон и индапамид), β-блокаторы, антагонисты кальция, ингибиторы АПФ и антагонисты рецепторов ангиотензина могут в достаточной степени снижать артериальное давление и значительно уменьшать частоту сердечно-сосудистых исходов. Эти группы препаратов подходят как для стартовой терапии, так и для поддерживающей либо в качестве монотерапии, либо в комбинации друг с другом.
β-блокаторы
В европейских рекомендациях 2007 года обсуждались доказательства, на основании которых β-блокаторы были подвергнуты сомнению как антигипертензивные препараты первого выбора и фактически понижены в статусе в британских рекомендациях [14].
Сомнения в пользе β-блокаторов по сравнению с другими антигипертензивными препаратами возникли в связи с результатами исследований LIFE и ASCOT. В этих исследованиях использовалась ранняя комбинированная терапия, в ходе которой большинство пациентов, рандомизированных к лечению β-блокатором, получали комбинацию β-блокатор + тиазидный диуретик. Подобная комбинация часто использовалась в группе лечения хлорталидоном в исследовании ALLHAT, в котором не удалось подтвердить более низкую эффективность этой комбинации даже в предотвращении инсульта.
Кроме того, в исследовании INVEST стратегия лечения, основанная на исходном применении β-блокаторов с дальнейшим назначением тиазидного диуретика, продемонстрировала, что количество всех сердечно-сосудистых осложнений было сходным с группой, принимавшей антагонист кальция верапамил с последующим добавлением ингибитора АПФ трандолаприла. К тому же, недавний мета-анализ показал, что терапия β-блокатором по сравнению с плацебо значимо сокращала количество инсультов. Это свидетельствует о том, что частично меньшая эффективность комбинации β-блокатор/диуретик в исследовании ASCOT, вероятно, зависела от меньшего снижения АД, особенно центрального, при использовании данного режима лечения. Результаты 14-летнего последующего наблюдения исследования SHEP показали, что впервые выявленный сахарный диабет у пациентов группы активного лечения атенолол + хлорталидон не ассоциировался с повышенной смертностью.
За последние годы были получены новые аргументы в пользу целесообразности использования β-блокаторов в качестве препаратов первой линии антигипертензивной терапии [13].
Недавний мета-анализ 147 рандомизированных исследований указывает лишь на незначительно меньшую эффективность β-блокаторов в сравнении с другими классами препаратов в предупреждении инсульта (снижение частоты инсультов на фоне приема β-блокаторов было на уровне 17%, а на фоне других антигипертензивных препаратов — 29%) наряду с эквивалентной эффективностью в предотвращении коронарных осложнений и сердечной недостаточности (СН) и более высокой эффективностью β-блокаторов у пациентов с недавним коронарным синдромом [10] (рис. 1).
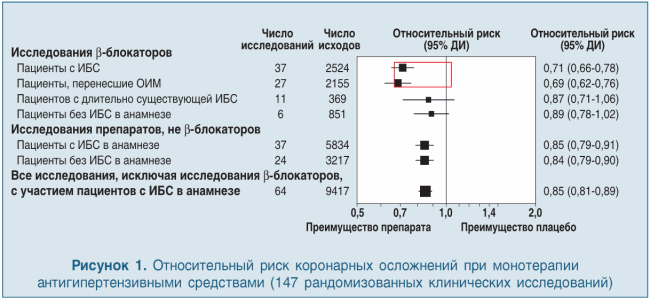
Заключение мета-анализа: за исключением короткого протективного эффекта β-блокаторов сразу после инфаркта миокарда (ИМ) и небольшого дополнительного эффекта антагонистов кальция в предупреждении инсульта все классы антигипертензивных препаратов имеют подобный cэффект в отношении риска снижения коронарных событий или инсульта в соответствии с достигнутым снижением артериального давления без значительного влияния плейотропных эффектов (M.R. Low et al., βMJ 2009; 338:1665-1683).
Согласно последнему пересмотру (2009 г.) рекомендаций 2007 года доказано, что применение β-блокаторов эффективно у больных стенокардией, СН, недавно перенесших ИМ, для лечения осложнений, связанных с артериальной гипертензией.
Таким образом, β-блокаторы до сих пор считаются препаратами выбора для стартовой и последующей стратегий антигипертензивного лечения. Поскольку β-блокаторы способствуют увеличению массы тела, имеют неблагоприятное воздействие на липидный обмен и увеличивают частоту развития новых случаев сахарного диабета, они не должны быть препаратами первого выбора у больных с артериальной гипертензией и множественными факторами метаболического риска и метаболическим синдромом (МС). Это не относится к таким сосудорасширяющим β-блокаторам, как карведилол и небиволол, у которых негативные метаболические эффекты отсутствуют, или слабо выражены. Напротив, для них показана способность понижать частоту вновь выявленного сахарного диабета по сравнению с классическими β-блокаторами [1, 12].
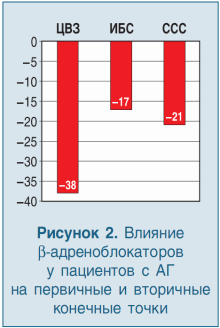
Доказанные эффекты β-адреноблокаторов при артериальной гипертензии (рис. 2):
- Снижение риска общей смертности на 43%, инсульта на 25-47% (в том числе фатального), инфаркта миокарда и сердечно-сосудистой смертности на 27%, в том числе и у пожилых людей (SHEEP, STOP-Hypertension, MRC, HEP).
- Столь же эффективны, как диуретики (IPPPSH, MAPHY, MRC), ингибиторы АПФ (CAPPP), антагонисты кальция (CONVINCE).
- Эффективны у больных сахарным диабетом (UKPDS).
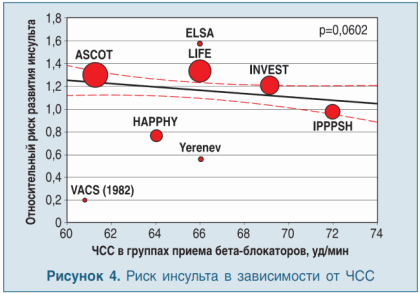
Мета-анализ 34 906 больных с артериальной гипертензией (2008 г.), которые принимали β-блокаторы (преимущественно атенолол), показал, что чем ниже частота сердечных сокращений (ЧСС), тем выше общая сердечно-сосудистая смертность (р<0,001), частота нефатального ИМ (р<0,001) и инсульта (р=0,06) (рис. 3, 4) (за исключением пациентов с хронической СН и в раннем периоде острого ИМ).
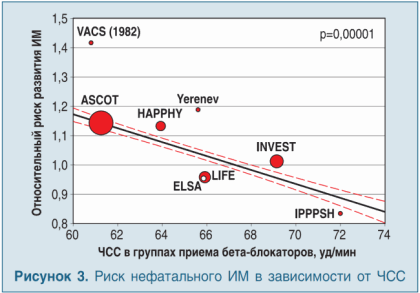
Фармакологически вызванная брадикардия приводит к десинхронизации исходящей и отраженной пульсовых волн, что в свою очередь ведет к повышению центрального артериального давления в аорте. В отличие от атенолола и других β-блокаторов небиволол не повышает центральное АД, что отмечено в последнем пересмотре европейских рекомендаций 2009 г. [12].
Начиная с 2007 года в европейских рекомендациях особое внимание уделяется неблагоприятным метаболическим эффектам так называемых «классических» β-блокаторов и тиазидных диуретиков (особенно при использовании комбинации этих препаратов), которые способствуют возникновению новых случаев СД у предрасположенных пациентов с МС и нарушенной толерантностью к глюкозе [9]. При этом до сих пор не ясно, имеет ли лекарственно-индуцированный СД такой же негативный прогноз, как и самопроизвольно возникший СД. На данный момент результаты ряда исследований показывают, что у пациентов с СД, выявленным на фоне лечения, не наблюдается более высокой частоты сердечно-сосудистых исходов в ходе исследования [7, 17].
При обсуждении β-блокаторов следует учитывать тот факт, что они не являются однородным классом, и что сосудорасширяющие β-блокаторы, такие как целипролол, карведилол и небиволол, не имеют некоторых негативных свойств, доказанных для других препаратов этого класса. Небиволол в дозах, вызывающих эквивалентное снижение АД, урежает ЧСС значительно в меньшей степени, чем атенолол [17]. Из-за менее выраженной брадикардии в сочетании с периферической вазодилатацией, небиволол лучше воздействует на центральное АД, чем атенолол [ 17]. В исследовании GEMINI [4], карведилол имел меньшее неблагоприятное воздействие на уровень гликозилированного гемоглобина, общего холестерина и триглицеридов, чем метопролол, а небиволол, в отличие от метопролола, вызывал улучшение чувствительности периферических тканей к инсулину [15] и имел такие же метаболические эффекты, как ингибитор АПФ [17].
Оба препарата, и карведилол, и небиволол, использовались в исследованиях с жесткими конечными точками при хронической СН, где было показано, что они способны уменьшать общую смертность и частоту госпитализаций [18]. Кроме этого, в исследовании COMET, лечение карведилолом сопровождалось меньшим количеством новых случаев СД, чем терапия метопрололом [16], а в ходе исследования SENIORS частота случаев впервые выявленного СД при приеме н-биволола была такой же, как в группе плацебо. В том же исследовании SENIORS небиволол по сравнению с плацебо показал преимущества по влиянию на первичные конечные точки, такие как снижение общей смертности и случаев госпитализаций по поводу сердечно-сосудистых событий [18].
По сравнению с метопрололом, карведилол в значительно меньшем количестве случаев вызывал микроальбуминурию и ее прогрессирование к протеинурии у больных АГ с СД [6]. Небиволол, как недавно было показано, улучшал резерв коронарного кровотока и давление наполнения ЛЖ при поражении сердца на фоне АГ [5].
Считается, что β-блокаторы негативно влияют на углеводный и липидный обмен. Поэтому некоторые врачи с опаской относятся к назначению препаратов этой группы. По данным одного из мета-анализов, частота возникновения СД на фоне различных антигипертензивных препаратов наибольшая у пациентов, принимающих β-блокаторы и диуретики [11]. Однако существуют сопутствующие клинические состояния (ИБС, резистентная АГ, аритмии и др.), которые требуют назначения β-блокаторов. Таким образом, актуальным является использование β-блокаторов, не имеющих негативного влияния на углеводный и липидный обмен, особенно у пациентов с МС — пациентов, с уже нарушенным углеводным и липидным обменом, у которых очень важно не допустить прогрессирования инсулинорезистентности.
Часто причиной отказа от назначения β-блокаторов пациентам с сахарным диабетом является мнение, что препараты этого класса могут маскировать симптомы гипогликемии. Исследования с участием пациентов без СД доказали ошибочность мнения о гипогликемическом эффекте пропранолола, метопролола и атенолола [17].
В пересмотре рекомендаций ЕОГ 2007 года по лечению пациентов с сопутствующим МС отмечено, что при наличии артериальной гипертензии, сахарного диабета или выраженной дислипидемии пациентам с метаболическим синдромом требуется дополнительное применение антигипертензивных, антидиабетических и гиполипидемических препаратов соответственно. Поскольку у больных с артериальной гипертензией и метаболическим синдромом имеет место высокий сердечно-сосудистый риск, было бы целесообразно обеспечить жесткий контроль артериального давления.
При отсутствии особых показаний эксперты рекомендуют избегать назначения «классических» β-блокаторов вследствие их неблагоприятного эффекта на риск развития новых случаев сахарного диабета, вес, чувствительность к инсулину и липидный профиль. Однако это не относится к новым β-блокаторам с вазодилатирующими свойствами, таким как карведилол и небиволол, у которых данные неблагоприятные эффекты отсутствуют [12].
Моно- и комбинированная терапия
В пересмотре рекомендаций ЕОГ 2009 года подчеркивается, что, независимо от того, какой антигипертензивный препарат будет назначен, монотерапия может эффективно снизить артериальное давление лишь у ограниченного числа больных артериальной гипертензией , большинство же пациентов требует сочетания двух и более препаратов для эффективного контроля артериального давления [1].
В недавнем мета-анализе 42-х исследований показано, что комбинирование двух препаратов из любых двух классов антигипертензивных средств снижает артериальное давление гораздо сильнее, чем удвоение дозы одного препарата [12].
В рекомендациях ЕОГ 2007 г. [11] предлагается назначать комбинации двух препаратов в качестве начальной терапии у больных АГ, когда у пациента имеется высокий первоначальный уровень АД или высокий или очень высокий сердечно-сосудистый риск из-за наличия поражений органов-мишеней, сахарный диабет, заболевания почек или наличия сердечно-сосудистых заболеваний в анамнезе.
Мета-анализ βPLTT, сравнивавший эффективность ингибиторов АПФ с эффективностью тиазидных диуретиков и β-блокаторов, основан на 6-ти рандомизированных исследованиях с участием до 47 тыс. пациентов. Значения относительного риска эффективности ингибиторов АПФ по сравнению со стандартным лечением были близки к единице и не были достоверно значимы для общей смертности, всех сердечно-сосудистых событий, сердечно-сосудистой смертности и коронарных событий. Анализ результатов лечения, проведенный с пациентами с СД и без него так же показал отсутствие различий в эффективности лечения для общей смертности и частоты развития сердечно-сосудистых событий.
Предпочтительные комбинации препаратов
Антигипертензивные препараты различных классов могут комбинироваться, если они имеют различные и дополняющие друг друга механизмы действия; доказательства относительно большей эффективности комбинации по сравнению с любым ее компонентом; комбинация характеризуется благоприятным профилем переносимости.
Следующие комбинации из двух препаратов доказали свою эффективность и хорошую переносимость и были успешно использованы в рандомизированных исследованиях (рис. 5):
- β-блокатор + антагонист кальция (дигидропиридиновый);
- тиазидный диуретик + ингибитор АПФ;
- тиазидный диуретик + антагонист рецепторов ангиотензина;
- антагонист кальция + ингибитор АПФ;
- антагонист кальция + антагонист рецепторов ангиотензина;
- антагонист кальция + тиазидный диуретик.
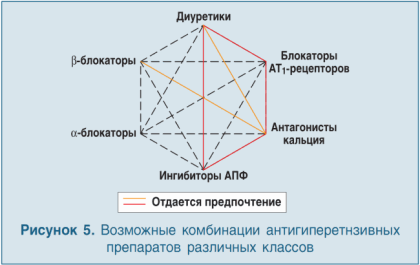
Данные комбинации препаратов были предложены в рекомендациях 2007 года и не претерпели изменений в пересмотре 2009 года. Таким образом, β-блокаторы остаются препаратами первой линии как для монотерапии, так и для стартовой комбинированной терапии.
Небиволол в сравнении с другими антигипертензивными препаратами
Проведенный в 2008 году мета-анализ, сравнивавший небиволол с другими антигипертензивными препаратами, включал 12 исследований, в которых небиволол назначался в дозе 5 мг в день. Процент достижения целевых уровней АД был выше у небиволола по сравнению с ингибиторами АПФ (р=0,001) и другими комбинациями антигипертензивных препаратов (р=0,001) и схожим с эффектом, полученным при назначении других β-блокаторов, антагонистов кальция и блокаторов рецепторов к ангиотензину (лозартана).
Количество побочных эффектов у небиволола не отличалось от группы плацебо и было достоверно меньше, чем в группе лозартана (р=0,016), других β-блокаторов (р=0,007), нифедипина (р<0,001) и комбинации других антигипертензивных препаратов (р<0,001). Авторы мета-анализа делают вывод о несомненной роли небиволола 5 мг как препарата первой линии в лечении артериальной гипертензии [18].
Артериальная гипертензия и эректильная дисфункция
Впервые в пересмотре рекомендаций по ведению пациента с АГ 2009 г. появился раздел «Артериальная гипертензия и эректильная дисфункция». Это свидетельствует о важности проблемы эректильной дисфункции у пациентов с АГ, поскольку антигипертензивную терапию они должны принимать на протяжении длительного периода жизни, и очень важно свести все побочные эффекты препаратов к минимуму.
Часто возникает вопрос о связи приема β-блокаторов с эректильной дисфункцией, которая является распространенным состоянием у больных артериальной гипертензией и предвестником будущих сердечно-сосудистых осложнений. Выявление и лечение эректильной дисфункции облегчает проведение мероприятий, направленных на устранение факторов сердечно-сосудистого риска. Отмечается, что после начала терапии эректильной дисфункции пациенты более склонны принимать антигипертензивные препараты, что способствует улучшению контроля артериального давления [20].
Более старые антигипертензивные средства (диуретики, «старые» β-блокаторы, препараты центрального действия) оказывают негативное воздействие на эректильную функцию, в то время как более новые препараты имеют нейтральный или положительный эффект (антагонисты кальция, ингибиторы АПФ, антагонисты рецепторов ангиотензина, небиволол) [20]. Таким образом, небиволол является β-блокатором выбора у пациентов мужского пола, для которых актуально сохранение нормальной эректильной функции.
Небиволол и эндотелиальная дисфункция
Ведущую роль в патогенезе сердечно-сосудистых заболеваний играет нарушение функции эндотелия, проявляющееся дисбалансом в высвобождении релаксирующих и констрикторных факторов. Эти факторы модулируют сократительную активность гладкой мускулатуры сосудистой стенки и, таким образом, влияют на артериальное давление. Одним из таких агентов является оксид азота (NO), который способствует расслаблению сосудистой стенки и уменьшению периферического сопротивления. Кроме того, NO влияет на агрегацию тромбоцитов и является трансмиттером автономной нервной системы [5, 12]. При артериальной гипертензии и ИБС наблюдается как уменьшение синтеза, так и нарушение высвобождения эндотелий-зависимого релаксирующего фактора — NO.
Особенностями небиволола, в отличие от других β-блокаторов, является высокая β1-рецепторная селективность (293:1), которая в 10 раз превышает селективность бисопролола, ранее считавшегося наиболее селективным β-блокатором, а также способность модулировать высвобождение эндотелийрелаксирующего фактора — оксида азота (NO), вызывая уменьшение периферического сопротивления. При этом снижение периферического сопротивления не сопровождается ни ортостатической гипотензией, ни другими побочными эффектами, характерными для вазодилататоров.
Поскольку жесткость сосудистой стенки играет одну из ключевых ролей в патофизиологии заболеваний сердечно-сосудистой системы, были проведены исследования по изучению жесткости артерий, определенной как скорость распространения пульсовой волны. Выявлено более выраженное снижение жесткости артерий при использовании антагонистов кальция, диуретиков и ингибиторов АПФ по сравнению с β-блокаторами. Возможно, что новые β-блокаторы, такие как небиволол, обладающие вазодилатирующими свойствами, положительным влиянием на глюкозный и липидный метаболизм, а также положительно влияющие на эндотелиальную функцию и оксидативный стресс, продемонстрируют положительное влияние и на жесткость артерий, более выраженное, чем у атенолола.
В недавних исследованиях небиволол продемонстрировал снижение жесткости артерий по сравнению со «старыми» β-блокаторами. Поскольку эндотелиальная дисфункция и повышение жесткости артерий играют важную роль в раннем развитии атеросклеротического процесса, и соответственно, ведут к увеличению смертности, то небиволол может иметь важное клиническое значение при лечении пациентов с АГ и сердечно-сосудистыми заболеваниями [3].
Небиволол в лечении артериальной гипертензии у пациентов с нарушениями метаболизма
В исследовании YESTONO изучалось влияние небиволола у 2838 пациентов с АГ и СД 2-го типа на протяжении 3-х месяцев. Небиволол продемонстрировал хороший антигипертензивный эффект, который сопровождался позитивными изменениями метаболических показателей: глюкоза натощак снизилась на 13,1 мг/дл (р<0,001), гликозилированный гемоглобин — на 0,25% (р<0,001), общий холестерин — на 16,3 мг/дл (р<0,001), холестерин ЛПНП — на 13,3 мг/дл (р<0,001), триглицериды — на 24,1 мг/дл (р<0,001), холестерин ЛПВП вырос на 2,4 мг/дл (р<0,001).
85% пациентов получали небиволол в дозе 5 мг 1 раз в день. В этом же исследовании после 12 недель лечения небивололом отмечалось достоверно более выраженное уменьшение микроальбуминурии по сравнению с группой, получавшей эналаприл (54% vs 35%, р<0,001) [18]. Остается до конца не ясным, обладает ли небиволол специфическими нефропротекторными свойствами, как ингибиторы АПФ, или воздействие на степень выраженности микроальбуминурии обусловлено фактом снижения АД.
Тем не менее, в отношении высокоселективных β-блокаторов, таких как небиволол и карведилол, существует несколько исследований, где на экспериментальных моделях и в реальных клинических ситуациях доказана их способность усиливать почечный кровоток, препятствовать прогрессированию снижения скорости клубочковой фильтрации у пациентов, как с заболеваниями почек, так и без них, снижая степень протеинурии [18].
В исследовании Shorr et al. с участием 13 тыс. пациентов пожилого возраста с сахарным диабетом не было выявлено достоверного изменения риска развития гипогликемии при использовании любых антигипертензивных препаратов. Было так же продемонстрировано, что риск развития гипогликемии при применении кардиоселективных β-блокаторов был ниже по сравнению с другими антигипертензивными препаратами [21].
Rizos et al. оценивали влияние, оказываемое на метаболический профиль пациентов атенололом и небивололом как в монотерапии, так и в комбинации с провастатином на протяжении 24-х недель. Атенолол значительно повышал уровень триглицеридов крови — на 19%, а уровень липопротеина (а) — на 30%. Небиволол достоверно не влиял на уровень триглицеридов. Уровень глюкозы на фоне приема небиволола не изменялся, уровень инсулина снизился на 10%, а индекс НОМА — на 20% [22].
Аналогичные результаты были получены Celik et al. при сравнении метопролола и небиволола [6]. Такое влияние небиволола на углеводный и липидный обмен в сравнении с другими β-блокаторами можно объяснить влиянием небиволола на оксидативный стресс.
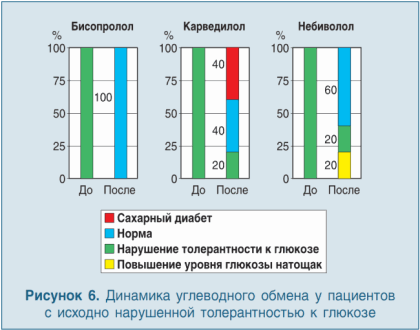
Сиренко Ю.Н. и соавт. проводили сравнительное исследование влияния атенолола, карведилола, бисопролола и небиволола на углеводный и липидный обмен у пациентов с мягкой и умеренной АГ и МС (по АТР III критериям) без СД на протяжении 6-ти месяцев терапии. На фоне лечения во всех группах происходил эффективный и эквивалентный контроль артериального давления, как при офисном измерении, так и при суточном мониторировании (СМАД). Но были выявлены значительные отличия по влиянию препаратов на метаболические показатели.
Так, на фоне длительного лечения атенололом происходило увеличение уровней глюкозы и особенно инсулина, что проявилось в увеличении индекса НОМА на 80%, что говорит о значительном ухудшении степени инсулинорезистентности.
На фоне лечения карведилолом инсулинорезистентность несколько уменьшалась. Небиволол среди всех представителей группы β-блокаторов имел наиболее значительное положительное влияние на степень выраженности инсулинорезистентности: НОМА уменьшался на 23%, (р<0,05). Уровень глюкозы натощак в группе небиволола снизился на 7,4% (р<0,05). Случаи возникновения новых случаев СД зафиксированы не были. Все это свидетельствует о том, что небиволол может улучшать чувствительность тканей к инсулину [2].
На фоне приема небиволола пациенты с исходно нарушенной толерантностью к глюкозе в 60% случаев перешли в подгруппу с нормальной толерантностью к глюкозе, 20% остались в прежней подгруппе, а 20% перешли в более легкую подгруппу с нарушенной тощаковой глюкозой (рис. 6). Этот эффект препарата может способствовать улучшению прогноза у таких пациентов, что позволяет рекомендовать небиволол как препарат выбора у пациентов с артериальной гипертензией в сочетании с МС и признаками нарушения углеводного обмена. Нельзя говорить о классовом эффекте препаратов, нужно говорить о каждом препарате индивидуально.
Вышеизложенные материалы свидетельствуют о несомненной ведущей роли β-блокаторов в лечении пациентов с артериальной гипертензией. На сегодняшний день накоплен большой объем результатов исследований, свидетельствующих о положительном влиянии «новых» β-блокаторов (небиволола, карведилола) не только на уровень артериального давления, но и на метаболические показатели, сосудистое сопротивление, жесткость артерий, эректильную дисфункцию, ГЛЖ, центральное АД. Это еще раз подтверждает мнение о внутриклассовых различиях β-блокаторов и о том, что препараты этого класса совершенно по-разному влияют на одни и те же показатели.
Сиренко Ю.Н., Рековец О.Л.
Литература
- Пересмотр Европейских рекомендаций по ведению артериальной гипертензии: документ рабочей группы Европейского общества гипертензии // Артериальная гипертензия. - 2010 - № 1. - с. 63-106.
- Оренко Ю.М., Павлюк В.А., Савицький С.Ю., Рековець О.Л., Радченко Г.Д.. Вплив бета-адреноблокаторів (атенололу та небівололу) на інсулінорезистентність у пацієнтів із артеріальною гіпертензією та метаболічнимсиндромом // Сімейна медицина. - 2007. - № 4. - С. 68-73.
- Agabiti-Rosei E., Porteri E., Rizzoni D. Arterial stiffness, hypertension, and rational use of nebivolol // Vasc. Health Risk Manag. - 2009. - Vol. 5. - p. 353-360. Review.
- Bakris G.L., Fonseca V., Katholi R.E., McGill J.B., Messerli F.H., Phillips R.A., Raskin P., Wright J.T. Jr, Oakes R., Lukas M.A., Anderson K.M., Bell D.S.; GEMINI
Investigators. Metabolic effects of carvedilol vs metoprolol in patients with type 2 diabetes mellitus and hypertension: a randomized controlled trial. // JAMA. - 2004. -Vol. 10. - p. 2227-2236. - Campia U., Sullivan G., Bryant M. at al. Insulin impairs endothelium-dependent vasodilation independent of insulinsensitivity or lipid profile // Am. J. Physiol. Heart Circ. Physiol. - 2004. - Vol. 286. - p. 1176-1182.
- Celik T., Iyisoy A., Kursaklioglu H. et al. Comparative effects of nebivolol and metoprolol on oxidative stress, insulin resistance, plasma adiponectin and soluble P-selectin levels in hypertensive patients // J. Hypertens. - 2006. - Vol. 24. - p. 591-596.
- Dekker J.M., Girman C., Rhodes T. at all. Metabolic Syndrome and 10-year cardiovascular disease risk in the Hoorn study // Circulation - 2005. - Vol. 112. - p. 666-673.
- Guidelines Committee. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension // J. Hypertens. - 2003. -Vol. 21. - p. 1011-1053.
- Elliott W.J., Meyer P.M. Incident diabetes in clinical trials of antihypertensive drugs: a network meta-analysis. // Lancet - 2007. - Vol. 20. - p. 201-207.
- 10. Law M.R., Morris J.K., Wald N.J. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: meta-analysis of 147 randomised trials in the context of expectations from prospective epidemiological studies. // BMJ. - 2009. - Vol. 338. - p. 1665-1683.
- Mancia G., De Backer G., Dominiczak A., Cifkova R., Fagard R., Garmano G., Grassi G., Heagerty A.M., Kjeldsen S.E., Laurent S., Narkiewicz K., Ruilope L., Rynkiewicz A., Schmieder R.E., Struijker Boudier H.A., Zanchetti A. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC) // J. Hypertension. - 2007. - Vol. 25. - p. 1105-1187.
- Mancia G., Laurent S., Agabiti-Rosei E., Ambrosioni E., Burnier M., Cifkova R., Fagard R., Coca A., Grassi G., Heagerty A.M., Nilsson P., Viigimaa M., Zanchetti A. et all. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force document // J. Hypertension. - 2009. - Vol. 27. - p. 025-041.
- Mancia G. Prevention of risk factors: b-blockade and hypertension // Eur. Heart J. - 2009. - Vol. 11. - Suppl. A3-A8.
- Hypertension: management of hypertension in adults in primary care NICE/BHS - 2006.
- K. Stoschitzky, G. Stoschitzky, H. Brussee, et al. Comparing b-blocking effects of bisoprolol, carvedilol and nebivolol // Cardiology - 2006. - Vol. 106. - P. 199-206.
- Torp-Pedersen C, Metra M., Charlesworth A, Spark P., Lukas M.A., Poole-Wilson PA., Swedberg K., Cleland J.G., Di Lenarda A., Remme W.J., Scherhag A. COMET investigators. Effects of metoprolol and carvedilol on preexisting and new onset diabetes in patients with chronic heart failure: data from the Carvedilol Or Metoprolol European Trial (COMET). // Heart. - 2007. - Vol. 93. - p. 968-973.
- Van Nueten, F.R. Taylor, J.I. Robertson Nebivolol vs atenolol and placebo in essential hypertension: a double-blind randomized trial // J. Hum. Hypertens. - 1998. - Vol. 12. p. 135-140.
- Van Bortel L.M., Fici F, Mascagni F Efficacy and tolerability of nebivolol compared with other antihypertensivedrags: a meta-analysis // Am J Cardiovasc Drags. - 2008. - Vol. 8. - p. 35-44.
- Zanchetti A., Grassi G., Mancia G. When should antihypertensive drug treatment be initiated and to what levels should systolic blood pressure be lowered? A critical reappraisal. //J Hypertens. - 2009. - Vol. 27. - p. 923-934.
- Scranton R.E., Lawler E., Botteman M., Chittamooru S., Gagnon D., Lew R., Harnett J., Gaziano J.M.. Effect of treating erectile dysfunction on management of systolic hypertension. // Am J Cardiol. - 2007. - Vol. 100. - p. 459-463.
- Shorr R.I. Antihypertensives and the risk of serious hypoglycemia in older persons using insulin or sulfoniylureas // JAMA - 1997. - Vol. 278. - p. 40.
- Rizos E., Bairaktari E., Kostoula A. et al. The combination of nebivolol plus pravastatin is associated with a more beneficial metabolic profile compared to that atenolol plus pravastatin in hypertensive patients with dyslipidemia: a pilot study // J. Cardiovasc. Pharmacol. Ther. - 2003. - Vol. 8. - p. 127-134.
Правова інформація: htts://medstrana.com.ua/page/lawinfo/
«Информация для медицинских работников / первый живой профессиональный портал для практикующих врачей»


